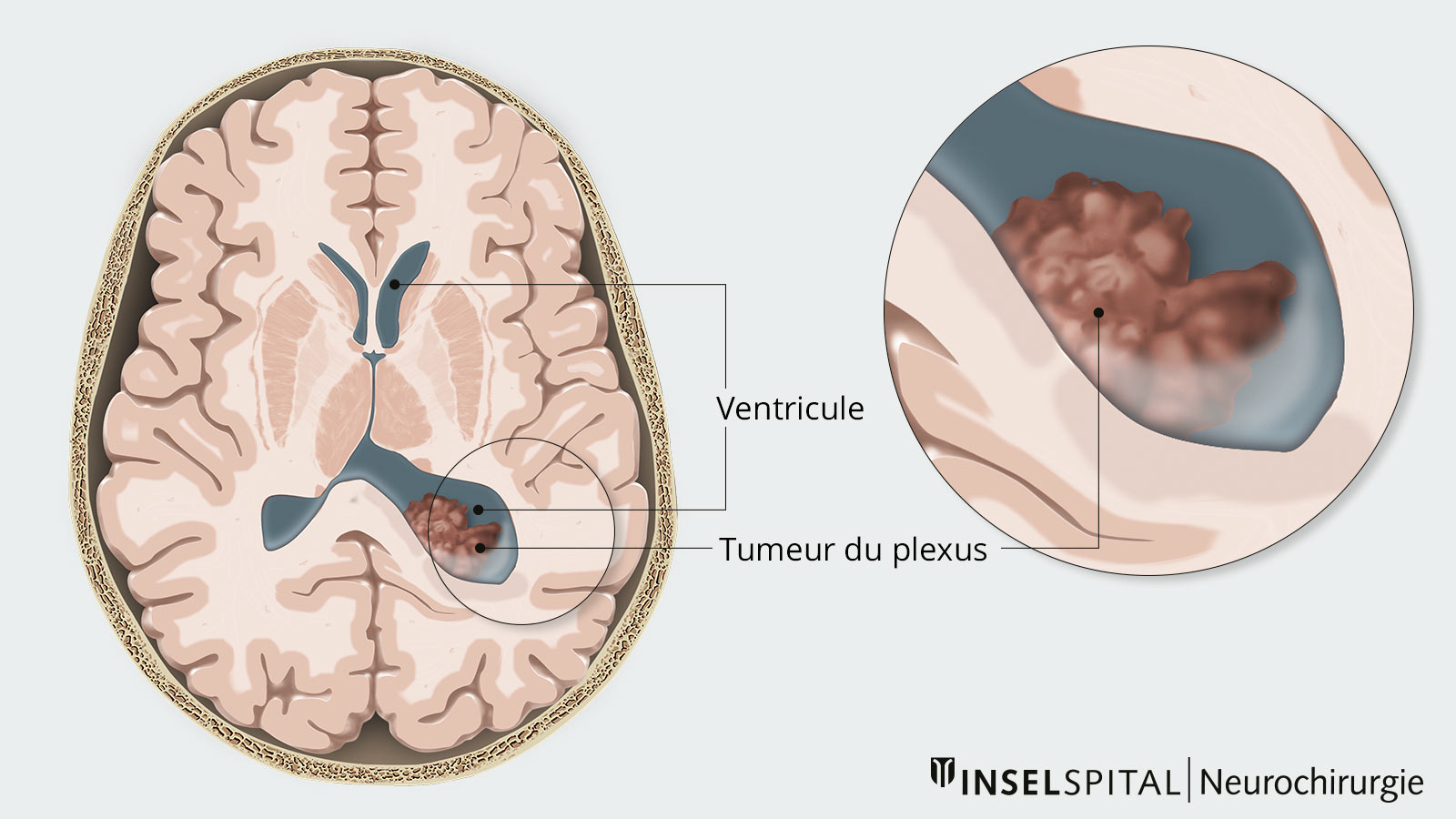
Les tumeurs du plexus sont des tumeurs cérébrales très rares qui se développent à partir des plexus choroïdes, un réseau de cellules épithéliales qui tapissent le système ventriculaire et produisent le liquide céphalo-rachidien (LCR). Les cellules des tumeurs du plexus peuvent se développer avec différents degrés d'agressivité. La majorité des tumeurs bénignes sont des papillomes du plexus, tandis que les tumeurs malignes sont només des carcinomes du plexus. La tumeur se manifeste principalement chez les enfants et les adolescents - plus de 70 % des papillomes du plexus se développent avant l'âge de 3 ans. Le traitement de choix est la résection complète, qui peut être suivie d'autres étapes thérapeutiques nécessaires.
Signification clinique
Les tumeurs du plexus choroïde peuvent être bénignes ou malignes. Fondamentalement, selon la classification de l'OMS, on distingue 3 degrés de gravité pour ces tumeurs:
- Papillome bénin du plexus choroïde (PPC): grade de l'OMS.
- Papillome atypique du plexus choroïde (APP) de grade intermédiaire malin: grade 2 de l'OMS.
- Carcinome du plexus choroïde (CPC) de haut grade1 de malignité: grade 3 de l'OMS.
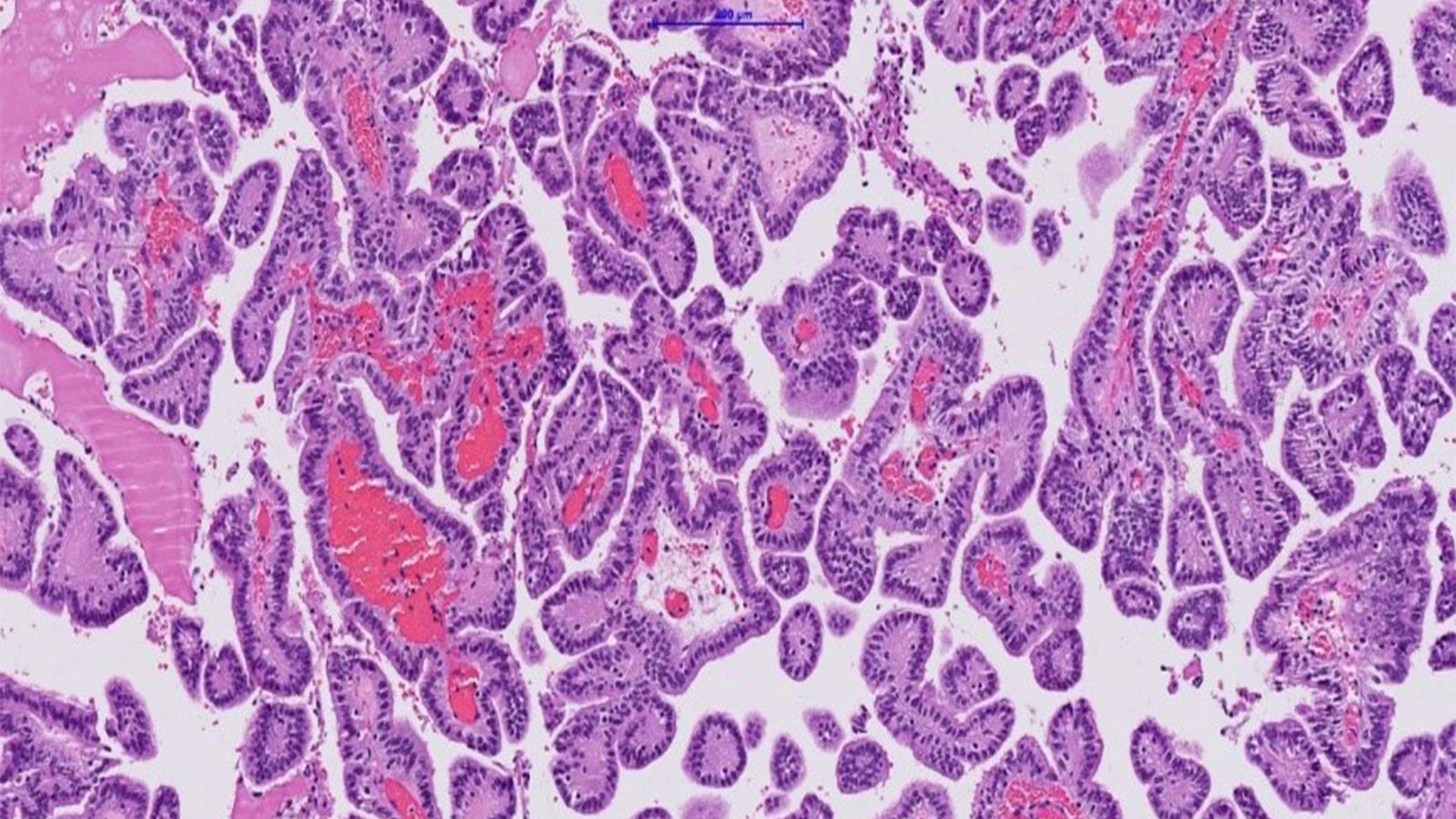
Les différents grades se distinguent sur la base des caractéristiques de leurs tissus fins et de leur activité mitotique, c'est-à-dire de leurs processus de division cellulaire et de reproduction des cellules. L'imagerie permet également de reconnaître les aspects typiques des différentes tumeurs.
Toutes les tumeurs du plexus peuvent se propager dans l'organisme par le biais de ce que l'on appelle les métastases goutte à goutte.
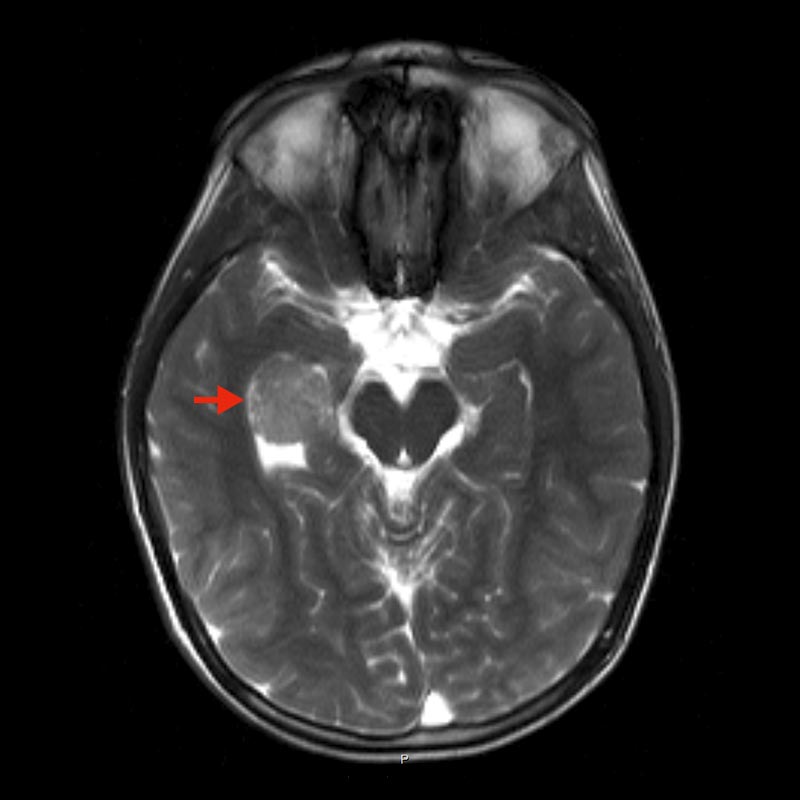
Il existe une différence de localisation de la tumeur en fonction de l'âge d'apparition. Chez les enfants, on observe généralement une localisation supratentorielle dans le ventricule gauche. Chez l'adulte, en revanche, la tumeur se développe généralement dans le 4e ventricule et est donc localisée en infratentoriel. Cependant, une présence ectopique dans le parenchyme cérébral, suprasellaire et spinal a également été décrite.
Quelle est la fréquence d'une tumeur du plexus?
Les papillomes du plexus représentent moins de 0,5% des tumeurs intracrâniennes. Cela les rend assez rares par rapport à d'autres tumeurs cérébrales telles que les gliomes. L'incidence annuelle est estimée à environ 0,3 pour 1 000 000 d'habitants. Ils sont légèrement plus fréquents chez les hommes que chez les femmes, dans un rapport de 1,2 : 1.
Les carcinomes plexiques sont diagnostiqués encore moins fréquemment que les papillomes plexiques (dans un rapport de 1 : 5). Les tumeurs du plexus surviennent principalement dans la petite enfance et l'enfance. L'âge moyen au moment du diagnostic est de 3,5 ans.
Quelles sont les causes d'une tumeur du plexus?
Une tumeur du plexus se développe généralement de manière fortuite, sporadique. Cependant, on sait que les patients atteints du syndrome de Li-Fraumeni développent plus fréquemment un carcinome du plexus choroïde. Une mutation du TP53 est soupçonnée d'en être la cause. Cette mutation de la protéine suppresseur de tumeur TP53 peut également se produire dans d'autres maladies génétiques ou de manière sporadique.
Outre les facteurs héréditaires, les modifications de certains gènes ou chromosomes semblent également jouer un rôle important dans le développement des tumeurs du plexus. Les analyses génétiques modernes ont identifié 6 gènes correspondants (TWIST1, WIF1, AJAP1, BCLAF1, TRPM3, IL6ST).
On évoque également un lien avec une certaine voie de transmission de signaux, qui est impliquée dans le développement des gliomes et des tumeurs embryonnaires. C'est ce qu'on appelle la voie Notch.
En outre, on étudie la méthylation de certains segments de gènes, qui est associée à la perte d'une fonction de suppression des tumeurs.
Quels sont les symptômes d'une tumeur du plexus?
Il n'existe pas de symptomatologie typique permettant d'identifier de manière fiable une tumeur du plexus. Cependant, des signes typiques apparaissent en fonction de la localisation de la tumeur :
- Hydrocéphalie
Étant donné que les tumeurs plexiques proviennent des plexus choroïdes, qui sont également responsables de la formation du liquide céphalo-rachidien (LCR), les cellules tumorales de ces tumeurs forment également davantage de LCR. En raison de la localisation de la tumeur plexique, la circulation normale du liquide céphalo-rachidien est souvent limitée en plus. Le principal symptôme est donc l'hydrocéphalie, due à une accumulation de liquide céphalo-rachidien. Une telle hydrocéphalie est présente chez jusqu'à 80 % des patients. - Symptômes de pression cérébrale
L'accumulation de liquide céphalo-rachidien augmente la pression intracrânienne et provoque des symptômes très typiques. Les signes de la pression intracrânienne comprennent de violents maux de tête, des nausées et des vomissements. Il peut également y avoir un œdème papillaire, un œdème dans le tissu de la papille du nerf optique. Un autre symptôme grave de l'augmentation de la pression intracrânienne est l'altération de la conscience. - Signes supplémentaires
Selon la localisation de la tumeur, d'autres symptômes tels qu'une perte de nerfs crâniens ou une paralysie peuvent apparaître. - Macrocéphalie
Chez les enfants, un autre symptôme est la macrocéphalie. Il s'agit d'une taille du crâne supérieure à la moyenne par rapport au reste du corps. Elle est causée par une séparation des sutures crâniennes et des fontanelles tendues dans la tête de l'enfant.
Comment diagnostique-t-on une tumeur du plexus?
La première étape du diagnostic consiste à utiliser des techniques d'imagerie. L'imagerie par résonance magnétique (IRM) du crâne est la référence. Ici, après l'administration du produit de contraste, on peut voir une on peut voir une structure typique d'absorption du produit de contraste en forme de chou-fleur dans la zone du système ventriculaire. En outre, les calcifications peuvent très souvent être visualisées par tomographie assistée par ordinateur (TAO).
Le diagnostic définitif ne peut être posé qu'au moyen d'un examen histopathologique du tissu tumoral, de sorte qu'un prélèvement de tissu est toujours nécessaire.
Comment traite-t-on une tumeur du plexus?
Une exérèse complète de la tumeur est toujours l'objectif principal. Cette opération est réalisée à l'Inselspital au moyen de procédures microchirurgicales ou endoscopiques délicates.
Des techniques de soutien sont utilisées dans la planification et l'exécution de l'opération pour améliorer d`avantage la précision, la protection des tissus et la sécurité. Il s'agit notamment de la neuronavigation, de la surveillance peropératoire et des techniques d'imagerie peropératoire.
En raison de la localisation le plus souvent intraventriculaire des tumeurs, différentes voies d'accès sont possibles avec des chances et des risques différents, de sorte que la procédure chirurgicale correspondante doit être planifiée individuellement pour chaque patient.
Dans le cas d'une hydrocéphalie existante causée par une congestion du liquide céphalo-rachidien, l'écoulement du liquide céphalo-rachidien doit être rétabli. Dans ce cas, une fermeture préopératoire des vaisseaux sanguins (embolisation) peut également être envisagée.
Dans le cas d'une tumeur de grade 1 de l'OMS, la résection complète du papillome du plexus est synonyme de guérison pour le patient. En cas de récidive ou de tumeur résiduelle, une seconde opération est donc recommandée. Le pronostic est très bon après l`exérèse complète des papillomes du plexus et une récidive de la tumeur est très rare. Les méta-analyses montrent un taux de survie à 1, 5 et 10 ans de 90 %, 81 % et 77 %, respectivement. Le taux de survie élevé observé dans les nouvelles études est dû aux techniques chirurgicales modernes, qui permettent une résection plus complète.
Pour les tumeurs plexiques de grade OMS 2-3, une radio-chimiothérapie complémentaire doit être évaluée. Le taux de récidive à 5 ans d'une tumeur plexique de grade 2 de l'OMS est 5 fois plus élevé que celui d'un papillome du plexus de grade 1 de l'OMS, c'est pourquoi un traitement continu par radiothérapie ou chimiothérapie est généralement nécessaire pour ces tumeurs. Le nombre d'études est trop faible pour formuler des recommandations claires concernant un agent chimiothérapeutique spécifique. Nous prenons donc toujours une décision individuelle dans le cadre de notre conseil interdisciplinaire de neuro-oncologie.
Pourquoi se faire soigner à l'Inselspital?
À l'Inselspital, la meilleure stratégie de traitement possible est déterminée individuellement pour chaque patient. Elle est effectuée par une équipe interdisciplinaire dans le centre certifié pour les tumeurs neuro-oncologiques. Ce tumor board, qui se réunit chaque semaine, est composé de spécialistes en neurochirurgie, neurologie, neuro-oncologie, médecine nucléaire, radio-oncologie et pathologie. Chaque patient y est examiné individuellement afin de déterminer les meilleures options de traitement pour lui.
Pour l'opération elle-même, nous utilisons des procédures techniques innovantes telles que la neuronavigation et le neuromonitoring peropératoire. Ces nouvelles réalisations sont la garantie d'une précision maximale pendant l'opération et de la plus grande sécurité pour nos patients.
Littérature complémentaire
- Safaee M, Oh MC, Bloch O, Sun MZ, Kaur G, Auguste KI, Tihan T, Parsa AT. Choroid plexus papillomas: advances in molecular biology and understanding of tumorigenesis. Neuro Oncol. 2013 Mar;15(3):255-67.
- Safaee M, Clark AJ, Bloch O, Oh MC, Singh A, Auguste KI, Gupta N, McDermott MW, Aghi MK, Berger MS, Parsa AT. Surgical outcomes in choroid plexus papillomas: an institutional experience. J Neurooncol. 2013 May;113(1):117-25.
- Wolburg H, Paulus W. Choroid plexus: biology and pathology. Acta Neuropathol.2010 Jan;119(1):75-88.